Nyretransplantasjon
I Norge er det kun Oslo universitetssykehus Rikshospitalet som utfører nyretransplantasjoner.
Pasienter som blir henvist til nyretransplantasjon lider av nyresvikt i ulik grad. Noen har startet i dialyse, blod- eller posedialyse (PD), mens andre blir transplantert før oppstart av dialyse. Nyrer kan transplanteres fra både levende donor – som oftest en person i nær familie med pasienten – eller fra avdød anonym donor.
Utredning
Utredning til nyretransplantasjon skjer på pasientens lokalsykehus.
For transplantasjoner hvor nyre doneres av levende giver møter begge på Rikshospitalets transplantasjonskirurgisk sengepost to–fire dager før den planlagte operasjonen. Dette for å gjøre de siste forberedelsene før operasjonen.
For transplantasjoner med nyre fra avdød donor, gjennomføres de samme undersøkelsene, men med mye kortere varsel.
Utredning til nyretransplantasjon skjer på pasientens lokalsykehus.
For transplantasjoner hvor nyre doneres av levende giver møter begge på Rikshospitalets transplantasjonskirurgisk sengepost to–fire dager før den planlagte operasjonen. Dette for å gjøre de siste forberedelsene før operasjonen.
For transplantasjoner med nyre fra avdød donor, gjennomføres de samme undersøkelsene, men med mye kortere varsel.
Behandling
Transplantasjonen blir gjennomført på Oslo universitetssykehus Rikshospitalet.
Når du kjem til Rikshospitalet, blir du teken imot av sjukepleiar og lege og blir deretter gjord klar til operasjon. Ved planlagde transplantasjonar med nyre frå kjend donor, kan dette planleggjast litt meir og ta litt lengre tid enn ved transplantasjon av nyre frå ukjend donor.
Innkomstsamtale
Det er viktig at du fortel om det har skjedd noko den siste tida, som til dømes om du har vore forkjølt eller hatt svie ved vasslating. I innkomstsamtalen med sjukepleiar vil vi ta utgangspunkt i ønska og behova dine under opphaldet hos oss. Du har høve til å stille spørsmål om du lurer på noko. I tillegg vil vi informere deg om det som er aktuelt for det du har framfor deg, og be deg om opplysningar som er relevante for at du skal få det best mogleg før og etter operasjonen.
Prøvar
Under opphaldet vil det bli teke blodprøvar.
Dialyse
For deg som går i dialyse kan det bli aktuelt med ein kort dialyse for å redusere ein høg kaliumverdi, eventuelt trekkje væske før narkosen. Dette gjeld særleg dersom det er dialysedagen din.
Anestesi og medisinar
Anestesilegen vil ha ein samtale med deg om narkosen før operasjonen viss det er tid til det.
For å hindre at det nye organet blir støytt bort, må du bruke fleire immundempande medikament resten av livet. Du startar med medisinane før operasjonen. Du bør ha med deg ei liste over medisinane du bruker når du kjem til transplantasjon.
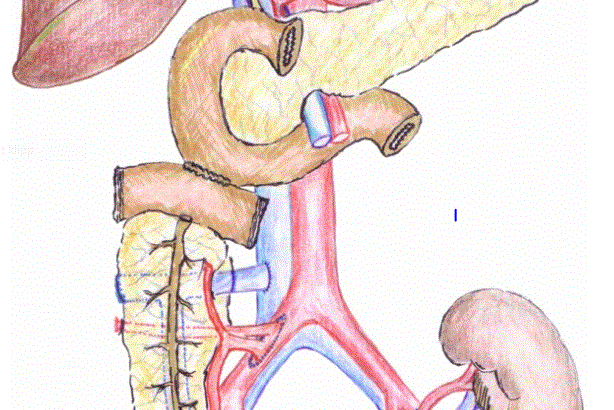
Transplantasjonen tek cirka fire timar, og du får full narkose. Den nye nyra blir operert inn i bekkenet på høgre eller venstre side gjennom det som blir kalla eit transplantasjonssnitt.
Ved å plassere nyra her blir sjølve operasjonen enklare og operasjonssåra ganske lite. Det blir også lettare å undersøkje og eventuelt ta prøvar av nyra seinare. Blodårane på den nye nyra blir kopla til blodårane i bekkenet, og urinleiaren blir kopla til urinblæra.
Dersom du har dialysekateter i bukhòla, blir dette teke bort under operasjonen.
Sentralt venekateter (SVK)
Under operasjonen har du fått innlagt eit SVK. Det er eit tynt kateter som ligg i ei stor blodåre på halsen eller øvst på brystet. Det beheld du til du reiser frå avdelinga. I tillegg får du eit kateter til urinblæra. Ein del pasientar kjenner ein sterk trong til å tisse dei første timane etter operasjonen. Dette kan vere ubehageleg, men er heilt ufarleg. Urinen kjem av seg sjølv i kateteret. Etter cirka 2–5 dagar blir kateteret tatt ut, og du tissar som vanleg.
Dren
Under operasjonen har du fått eit sårdren som ligg ved det nye organet og kjem ut på magen. Dette er ein slange som drenerer sårvæske. Det blir fjerna etter nokre dagar. Narkosen set ned rørsla i mage- og tarmsystemet ditt og du må derfor vere varsam med å drikke for mykje operasjonsdagen.
Dagen etter kan du både ete og drikke dersom du ønskjer det. I tillegg får du det kroppen treng av væske og næring i SVK. For deg som får transplantert både nyre og pankreas vil det vere individuelle tilpassingar.
Det er legevisitt med transplantasjonskirurgane dagleg.
Du som blir nyretransplantert, får vanlegvis smertelindring via PCA (pasientkontrollert smertelindring). Du vil ha ei lita pumpe hengande på intravenøsstativet ved senga. Slangen frå pumpa er kopla til eit venekateter i ei blodåre på armen og du har ein knapp som du kan trykkje på når du har vondt. Då vil pumpa gi deg ein dose smertestillande som verkar i løpet av eit par minutt. I tillegg får du smertestillande tablettar. Rett etter operasjonen trykkjer sjukepleiaren for deg. Når du er ordentleg vaken, trykkjar du sjølv.
Du som får transplantert både nyre og pankreas får vanlegvis smertelindring via to kateter på magen der sjukepleiaren gir smertestillande legemiddel ved faste tider (blokade). Du vil også få smertestillande tablettar og/eller intravenøst. I nokre tilfelle vel ein å gi smertelindring via EDA (epidural smertelindring). Då vil du også ha ei lita pumpe hengande på intravenøsstativet ved senga. Slangen frå pumpa er kopla til eit tynt kateter som går inn i ryggen mellom to ryggvirvlar og pumpa sørgjer for at du får smertestillande kontinuerleg. I tillegg har du ein knapp som du kan trykkje på når du treng ekstra smertestillande, til dømes før du skal stå opp. I tillegg får du smertestillande tablettar jamleg fordelt på døgnet.
Etter operasjonen er det ein fordel å ha laust og ledig tøy som ikkje strammar over operasjonssåra. Joggedress er behageleg, og du kan bruke det når du trener hos fysioterapeutane. Fysisk aktivitet er viktig for å førebyggje komplikasjonar. Vi hjelper deg opp av senga allereie dagen etter operasjonen, og minst 2–3 gonger om dagen til du klarer deg sjølv. I tillegg vil fysioterapeuten komme dagleg for å trene med deg.
Fysisk aktivitet førebyggjer
- blodpropp
- lungebetennelse
- svekking av muskulatur
- forstopping
Nokre pasientar får lagt inn ein JJ‐stent i urinleiaren under transplantasjonen, for å sikre god passasje av urin frå nyra til urinblæra. Ein JJ‐stent er eit lite plastrøyr som sørgjer for at urinvegane blir haldne opne. Denne stenten ligg som regel inne i 6–8 veker, og du må sjukehus for å fjerne han igjen.
Drikk rikeleg med væske før du skal fjerne stenten. Det er lettast å fjerne JJ‐stenten når urinblæra di er full. Du treng ikkje å faste før prosedyren.
Når du kjem til sjukehuset vil ein sjukepleiar skanne blæren din for å sjå at han inneheld meir enn 150 ml urin.
Ved fjerning av JJ‐stenten blir det brukt ein magnetisk sonde som blir ført opp i urinblæra via urinrøyret. Sidan JJ‐stenten også er ein magnet, klikkar denne seg på sonden og JJ‐stenten kan førast lett ut igjen. Prosedyren kan minne om innlegging av urinkateter, men sonden er tynnare.
Heile prosedyren tek berre få minutt, og du kan reise heim/tilbake til hotellet straks etter at prosedyren er avslutta. Du kan tisse straks etter at prosedyren er utført. Det blir tilrådd at du drikk rikeleg minst 2,5 liter etter fjerning av JJ‐stenten. På denne måten vil du skylje ut eventuelle bakteriar som kan komme inn i urinvegane under prosedyren.
Nokre pasientar som får transplantert nyre, får samtidig også transplantert bukspyttkjertel (pankreas).

Kliniske studier
2 kliniske studier er åpne for rekruttering. Sammen med legen din kan du vurdere om en klinisk studie er aktuell for deg.
- Dapagliflozin som nyrebeskyttende behandling hos nyretransplanterte
- Hjemme-måling av blodtrykk hos nyretransplanterte
Transplantasjonen blir gjennomført på Oslo universitetssykehus Rikshospitalet.
Når du kjem til Rikshospitalet, blir du teken imot av sjukepleiar og lege og blir deretter gjord klar til operasjon. Ved planlagde transplantasjonar med nyre frå kjend donor, kan dette planleggjast litt meir og ta litt lengre tid enn ved transplantasjon av nyre frå ukjend donor.
Innkomstsamtale
Det er viktig at du fortel om det har skjedd noko den siste tida, som til dømes om du har vore forkjølt eller hatt svie ved vasslating. I innkomstsamtalen med sjukepleiar vil vi ta utgangspunkt i ønska og behova dine under opphaldet hos oss. Du har høve til å stille spørsmål om du lurer på noko. I tillegg vil vi informere deg om det som er aktuelt for det du har framfor deg, og be deg om opplysningar som er relevante for at du skal få det best mogleg før og etter operasjonen.
Prøvar
Under opphaldet vil det bli teke blodprøvar.
Dialyse
For deg som går i dialyse kan det bli aktuelt med ein kort dialyse for å redusere ein høg kaliumverdi, eventuelt trekkje væske før narkosen. Dette gjeld særleg dersom det er dialysedagen din.
Anestesi og medisinar
Anestesilegen vil ha ein samtale med deg om narkosen før operasjonen viss det er tid til det.
For å hindre at det nye organet blir støytt bort, må du bruke fleire immundempande medikament resten av livet. Du startar med medisinane før operasjonen. Du bør ha med deg ei liste over medisinane du bruker når du kjem til transplantasjon.
Transplantasjonen tek cirka fire timar, og du får full narkose. Den nye nyra blir operert inn i bekkenet på høgre eller venstre side gjennom det som blir kalla eit transplantasjonssnitt.
Ved å plassere nyra her blir sjølve operasjonen enklare og operasjonssåra ganske lite. Det blir også lettare å undersøkje og eventuelt ta prøvar av nyra seinare. Blodårane på den nye nyra blir kopla til blodårane i bekkenet, og urinleiaren blir kopla til urinblæra.
Dersom du har dialysekateter i bukhòla, blir dette teke bort under operasjonen.
Sentralt venekateter (SVK)
Under operasjonen har du fått innlagt eit SVK. Det er eit tynt kateter som ligg i ei stor blodåre på halsen eller øvst på brystet. Det beheld du til du reiser frå avdelinga. I tillegg får du eit kateter til urinblæra. Ein del pasientar kjenner ein sterk trong til å tisse dei første timane etter operasjonen. Dette kan vere ubehageleg, men er heilt ufarleg. Urinen kjem av seg sjølv i kateteret. Etter cirka 2–5 dagar blir kateteret tatt ut, og du tissar som vanleg.
Dren
Under operasjonen har du fått eit sårdren som ligg ved det nye organet og kjem ut på magen. Dette er ein slange som drenerer sårvæske. Det blir fjerna etter nokre dagar. Narkosen set ned rørsla i mage- og tarmsystemet ditt og du må derfor vere varsam med å drikke for mykje operasjonsdagen.
Dagen etter kan du både ete og drikke dersom du ønskjer det. I tillegg får du det kroppen treng av væske og næring i SVK. For deg som får transplantert både nyre og pankreas vil det vere individuelle tilpassingar.
Det er legevisitt med transplantasjonskirurgane dagleg.

Du som blir nyretransplantert, får vanlegvis smertelindring via PCA (pasientkontrollert smertelindring). Du vil ha ei lita pumpe hengande på intravenøsstativet ved senga. Slangen frå pumpa er kopla til eit venekateter i ei blodåre på armen og du har ein knapp som du kan trykkje på når du har vondt. Då vil pumpa gi deg ein dose smertestillande som verkar i løpet av eit par minutt. I tillegg får du smertestillande tablettar. Rett etter operasjonen trykkjer sjukepleiaren for deg. Når du er ordentleg vaken, trykkjar du sjølv.
Du som får transplantert både nyre og pankreas får vanlegvis smertelindring via to kateter på magen der sjukepleiaren gir smertestillande legemiddel ved faste tider (blokade). Du vil også få smertestillande tablettar og/eller intravenøst. I nokre tilfelle vel ein å gi smertelindring via EDA (epidural smertelindring). Då vil du også ha ei lita pumpe hengande på intravenøsstativet ved senga. Slangen frå pumpa er kopla til eit tynt kateter som går inn i ryggen mellom to ryggvirvlar og pumpa sørgjer for at du får smertestillande kontinuerleg. I tillegg har du ein knapp som du kan trykkje på når du treng ekstra smertestillande, til dømes før du skal stå opp. I tillegg får du smertestillande tablettar jamleg fordelt på døgnet.
Etter operasjonen er det ein fordel å ha laust og ledig tøy som ikkje strammar over operasjonssåra. Joggedress er behageleg, og du kan bruke det når du trener hos fysioterapeutane. Fysisk aktivitet er viktig for å førebyggje komplikasjonar. Vi hjelper deg opp av senga allereie dagen etter operasjonen, og minst 2–3 gonger om dagen til du klarer deg sjølv. I tillegg vil fysioterapeuten komme dagleg for å trene med deg.
Fysisk aktivitet førebyggjer
- blodpropp
- lungebetennelse
- svekking av muskulatur
- forstopping
Nokre pasientar får lagt inn ein JJ‐stent i urinleiaren under transplantasjonen, for å sikre god passasje av urin frå nyra til urinblæra. Ein JJ‐stent er eit lite plastrøyr som sørgjer for at urinvegane blir haldne opne. Denne stenten ligg som regel inne i 6–8 veker, og du må sjukehus for å fjerne han igjen.
Drikk rikeleg med væske før du skal fjerne stenten. Det er lettast å fjerne JJ‐stenten når urinblæra di er full. Du treng ikkje å faste før prosedyren.
Når du kjem til sjukehuset vil ein sjukepleiar skanne blæren din for å sjå at han inneheld meir enn 150 ml urin.
Ved fjerning av JJ‐stenten blir det brukt ein magnetisk sonde som blir ført opp i urinblæra via urinrøyret. Sidan JJ‐stenten også er ein magnet, klikkar denne seg på sonden og JJ‐stenten kan førast lett ut igjen. Prosedyren kan minne om innlegging av urinkateter, men sonden er tynnare.
Heile prosedyren tek berre få minutt, og du kan reise heim/tilbake til hotellet straks etter at prosedyren er avslutta. Du kan tisse straks etter at prosedyren er utført. Det blir tilrådd at du drikk rikeleg minst 2,5 liter etter fjerning av JJ‐stenten. På denne måten vil du skylje ut eventuelle bakteriar som kan komme inn i urinvegane under prosedyren.
Nokre pasientar som får transplantert nyre, får samtidig også transplantert bukspyttkjertel (pankreas).
Veien videre for deg med nytt organ (Permen)

Kliniske studier
2 kliniske studier er åpne for rekruttering. Sammen med legen din kan du vurdere om en klinisk studie er aktuell for deg.
- Dapagliflozin som nyrebeskyttende behandling hos nyretransplanterte
- Hjemme-måling av blodtrykk hos nyretransplanterte
Kliniske studier
2 kliniske studier er åpne for rekruttering. Sammen med legen din kan du vurdere om en klinisk studie er aktuell for deg.
- Dapagliflozin som nyrebeskyttende behandling hos nyretransplanterte
- Hjemme-måling av blodtrykk hos nyretransplanterte
Oppfølging
Den første tiden etter transplantasjon vil du følges tett opp av avdelingen din på Rikshospitalet, og senere av ditt lokale sykehus eller legespesialist. Dette for å prøve å redusere eventuelle komplikasjoner, minske faren for at kroppen din støter fra seg det nye organet og for å gradvis trappe ned på medisiner.
Etter transplantasjonen vil du oppleve at det fokuseres mye på blodprøvesvar. Hos enkelte pasienter kan det ta noen dager eller uker før den transplanterte nyren fungerer tilfredsstillende. I denne perioden kan det være nødvendig med dialyse.
De fleste nyretransplanterte vil også måtte ta biopsi (vevsprøve) av den nye nyren for å kontrollere at den fungerer som den skal.
For å forhindre avstøtning av det nye organet må du bruke flere immundempende medikamenter resten av livet. Du starter med disse før operasjonen. Det blir ditt ansvar å ta riktig dose til riktig tid, og dette vil du få undervisning om i løpet av oppholdet. Den første tida etter transplantasjonen er dosene høye og så reduseres de etterhvert. Det er viktig å huske at medisiner er avgjørende for å beholde det nye organet. Alle medikamenter har bivirkninger. Ingen kan si om du kommer til å få bivirkninger, hvilke du eventuelt får og i hvilken grad du kan få dem, fordi det varierer veldig fra person til person. Bivirkninger avtar i takt med at dosen reduseres.
Immunforsvaret trenger litt tid for å reagere på det nye organet. Flest avstøtninger oppstår derfor fra en til tre uker etter transplantasjonen. Etter to til tre uker avtar risikoen for avstøtning, og etter tre måneder skjer det relativt sjelden. 20–30 prosent av de som får transplantert pankreas og/eller nyre vil oppleve å få en avstøtning i løpet av det første året. Det vil si at en avstøtning må regnes som en relativt naturlig del av prosessen. Har du avstøtning av nyre kan du trenge dialyse mens du får behandling mot avstøtning. Har du transplantert pankreas får du alltid insulin når en avstøtning behandles.
Noen opplever at de får høyt blodsukker etter transplantasjonen. Dette er på grunn av de immundempende medisinene og det gjelder særlig personer som fra før har anlegg for dette. Én av ti vil utvikle diabetes som vil vedvare. Dette er en slags diabetes type 2 som kontrolleres og behandles med tilpasning av kost og mosjon, og eventuelt medikamenter.
Pasienter som er operert i magen kan oppleve å få brokk i operasjonsarret. Dette kan skje når lagene i bukveggen ikke gror skikkelig sammen igjen etter operasjonen. Arrbrokk kan gi smerter og ubehag ved bruk av magemusklene. Brokk er i tillegg ofte kosmetisk skjemmende for pasienten. I noen tilfeller kan brokk føre til inneklemming av for eksempel tarm med fare for tarmslyng.
Behandlingen er utelukkende kirurgisk og kan utføres både med kikkhullskirurgi og med åpen kirurgi, som oftest i full narkose. Små brokk kan opereres med lokalbedøvelse. Operasjonstiden varierer, men kan ta mellom 1 til 3 timer, alt avhengig av brokkets størrelse og karakter.
Du må være fastende minst seks timer før operasjonen for å fjerne brokket. Du kan ta dine faste medisiner helt inntil innleggelsesdagen. Hvis du bruker blodfortynnende, må du høre med legen din om du må ta en pause før operasjonen.
Hos de fleste pasienter som bruker Sirolimus/Everolimus kan det være aktuelt med et midlertidig bytte av medikament for å forbedre sårtilhelingen. Dette bør skje cirka 1 måned før operasjonen og du vil ikke gå tilbake til Sirolimus/Everolimus før cirka 3 måneder etter operasjonen. Snakk med legen din om dette.
Under og etter operasjonen vil du få smertestillende i form av tabletter, intravenøst eller gjennom et tynt kateter som legges inn i ryggen (epidural). Dette vurderes i forhold til hvor stort brokk du opereres for. Fortsatt god smertelindring etter operasjonen er også viktig for at du skal kunne være i aktivitet, kunne hoste opp slim, puste ubesværet, hvile og få god nattesøvn.
Hvis det ikke oppstår komplikasjoner, blir du skrevet ut fra transplantasjon sengepost 7–10 dager etter transplantasjonen.
Etter transplantasjon med nyre eller nyre-pankreas går de fleste til kontroll ved medisinsk poliklinikk på Rikshospitalet til det er gått 8–10 uker etter transplantasjonen. Dette er fordi risikoen for å få avstøtning og/eller infeksjon er størst i denne perioden.
Hvis du bor så nær at du kan reise til Rikshospitalet tre ganger i uken, kan du bo hjemme. Hvis du bor for langt unna og klarer deg selv, får du bo på pasienthotell. Her får du enerom og måltider serveres i restauranten. Det er mulighet for å ha pårørende boende hos deg. Disse må selv dekke reise og opphold. Hvis du blir innlagt mens du og pårørende bor på hotellet, må pårørende dekke alle utgifter til hotellet selv mens du er innlagt.
Når du reiser hjem, blir det kontroll hos den faste nyrespesialisten på hjemstedet i starten 2 ganger i uken, og så sjeldnere etterhvert. Etter 1–2 år er det vanlig med kontroll hver eller annenhver måned. En vellykket transplantasjon vil bety mange av de plagene du har hatt, på grunn av at sykdommen blir borte. Det er ingen hinder for at transplanterte kan studere eller være i arbeid.
Den første tiden etter transplantasjon vil du følges tett opp av avdelingen din på Rikshospitalet, og senere av ditt lokale sykehus eller legespesialist. Dette for å prøve å redusere eventuelle komplikasjoner, minske faren for at kroppen din støter fra seg det nye organet og for å gradvis trappe ned på medisiner.
Etter transplantasjonen vil du oppleve at det fokuseres mye på blodprøvesvar. Hos enkelte pasienter kan det ta noen dager eller uker før den transplanterte nyren fungerer tilfredsstillende. I denne perioden kan det være nødvendig med dialyse.
De fleste nyretransplanterte vil også måtte ta biopsi (vevsprøve) av den nye nyren for å kontrollere at den fungerer som den skal.
For å forhindre avstøtning av det nye organet må du bruke flere immundempende medikamenter resten av livet. Du starter med disse før operasjonen. Det blir ditt ansvar å ta riktig dose til riktig tid, og dette vil du få undervisning om i løpet av oppholdet. Den første tida etter transplantasjonen er dosene høye og så reduseres de etterhvert. Det er viktig å huske at medisiner er avgjørende for å beholde det nye organet. Alle medikamenter har bivirkninger. Ingen kan si om du kommer til å få bivirkninger, hvilke du eventuelt får og i hvilken grad du kan få dem, fordi det varierer veldig fra person til person. Bivirkninger avtar i takt med at dosen reduseres.
Immunforsvaret trenger litt tid for å reagere på det nye organet. Flest avstøtninger oppstår derfor fra en til tre uker etter transplantasjonen. Etter to til tre uker avtar risikoen for avstøtning, og etter tre måneder skjer det relativt sjelden. 20–30 prosent av de som får transplantert pankreas og/eller nyre vil oppleve å få en avstøtning i løpet av det første året. Det vil si at en avstøtning må regnes som en relativt naturlig del av prosessen. Har du avstøtning av nyre kan du trenge dialyse mens du får behandling mot avstøtning. Har du transplantert pankreas får du alltid insulin når en avstøtning behandles.
Noen opplever at de får høyt blodsukker etter transplantasjonen. Dette er på grunn av de immundempende medisinene og det gjelder særlig personer som fra før har anlegg for dette. Én av ti vil utvikle diabetes som vil vedvare. Dette er en slags diabetes type 2 som kontrolleres og behandles med tilpasning av kost og mosjon, og eventuelt medikamenter.
Pasienter som er operert i magen kan oppleve å få brokk i operasjonsarret. Dette kan skje når lagene i bukveggen ikke gror skikkelig sammen igjen etter operasjonen. Arrbrokk kan gi smerter og ubehag ved bruk av magemusklene. Brokk er i tillegg ofte kosmetisk skjemmende for pasienten. I noen tilfeller kan brokk føre til inneklemming av for eksempel tarm med fare for tarmslyng.
Behandlingen er utelukkende kirurgisk og kan utføres både med kikkhullskirurgi og med åpen kirurgi, som oftest i full narkose. Små brokk kan opereres med lokalbedøvelse. Operasjonstiden varierer, men kan ta mellom 1 til 3 timer, alt avhengig av brokkets størrelse og karakter.
Du må være fastende minst seks timer før operasjonen for å fjerne brokket. Du kan ta dine faste medisiner helt inntil innleggelsesdagen. Hvis du bruker blodfortynnende, må du høre med legen din om du må ta en pause før operasjonen.
Hos de fleste pasienter som bruker Sirolimus/Everolimus kan det være aktuelt med et midlertidig bytte av medikament for å forbedre sårtilhelingen. Dette bør skje cirka 1 måned før operasjonen og du vil ikke gå tilbake til Sirolimus/Everolimus før cirka 3 måneder etter operasjonen. Snakk med legen din om dette.
Under og etter operasjonen vil du få smertestillende i form av tabletter, intravenøst eller gjennom et tynt kateter som legges inn i ryggen (epidural). Dette vurderes i forhold til hvor stort brokk du opereres for. Fortsatt god smertelindring etter operasjonen er også viktig for at du skal kunne være i aktivitet, kunne hoste opp slim, puste ubesværet, hvile og få god nattesøvn.
Hvis det ikke oppstår komplikasjoner, blir du skrevet ut fra transplantasjon sengepost 7–10 dager etter transplantasjonen.
Etter transplantasjon med nyre eller nyre-pankreas går de fleste til kontroll ved medisinsk poliklinikk på Rikshospitalet til det er gått 8–10 uker etter transplantasjonen. Dette er fordi risikoen for å få avstøtning og/eller infeksjon er størst i denne perioden.
Hvis du bor så nær at du kan reise til Rikshospitalet tre ganger i uken, kan du bo hjemme. Hvis du bor for langt unna og klarer deg selv, får du bo på pasienthotell. Her får du enerom og måltider serveres i restauranten. Det er mulighet for å ha pårørende boende hos deg. Disse må selv dekke reise og opphold. Hvis du blir innlagt mens du og pårørende bor på hotellet, må pårørende dekke alle utgifter til hotellet selv mens du er innlagt.
Når du reiser hjem, blir det kontroll hos den faste nyrespesialisten på hjemstedet i starten 2 ganger i uken, og så sjeldnere etterhvert. Etter 1–2 år er det vanlig med kontroll hver eller annenhver måned. En vellykket transplantasjon vil bety mange av de plagene du har hatt, på grunn av at sykdommen blir borte. Det er ingen hinder for at transplanterte kan studere eller være i arbeid.
Vær oppmerksom
Etter en operasjon kan det oppstå komplikasjoner. Noen opplever at såret ikke gror som forventet. Som regel gror det av seg selv etterhvert, men hos noen kan det ta flere uker.
Du som transplanteres med både nyre og pankreas får mye blodfortynnende medikamenter den første tiden. Det er for å unngå blodpropp i pankreas.
Når du får mye blodfortynnende, har du høyere risiko for blødninger, og noen pasienter må opereres på nytt.
Fordi immunforsvaret er dempet, er det økt risiko for infeksjoner med virus og bakterier. Dette gjelder spesielt den første tiden når dosene med immundempende medisiner er høyest. Infeksjoner kan behandles med antibiotika (mot bakterier) eller medisiner som dreper virus.
Noen ganger samler det seg lymfevæske rundt den transplanterte nyra. Det kan da bli aktuelt med en mindre operasjon ved hjelp av kikkhullskirurgi for å fjerne væsken.
Det er fare for utvikling av forskjellige krefttyper etter en transplantasjon. Det er på grunn av de immundempende medisinene du må bruke for å unngå avstøtning. Du vil følges opp av ditt lokalsykehus også med henblikk på dette.
Du er også mer utsatt for infeksjoner. I noen tilfeller kan det hende du vil trenge langvarig medikamentell behandling med antibiotika eller virusmidler.
Du vil følges nøye opp med hensyn til utvikling av hjertekarsykdom, osteoporose og andre komplikasjoner relatert til det å være transplantert.
Kontakt
Rikshospitalet
Seksjon for transplantasjonskirurgi
Oppmøtested
Transplantasjonskirurgisk sengepost: Avsnitt C3, 4. etasje:
Du går inn hovedinngang/resepsjon, følger glassgaten nedover til venstre og går inn i oppgang D3. Her tar du trappen eller heisen opp i 4. etasje. Sengeposten ligger på andre siden av glassbroen og er merket ”Transplantasjonskirurgisk sengepost”.

Rikshospitalet
Sognsvannsveien 20
0372 Oslo
Transport
Kart over Rikshospitalet
Internbussen frakter deg raskt og trygt mellom Rikshospitalet og Radiumhospitalet på dagtid hverdager.
Kollektivtrafikk til Rikshospitalet
Det går både buss og trikk til Rikshospitalet, med stoppesteder ved hovedinngangen til sykehuset og på Ring 3. Fra og med 16. september 2024 stenges endeholdeplassen på Rikshospitalet. Les mer her: Trikkeholdeplassen ved Rikshospitalet stenges.
Se ruter.no for ruteinformasjon.
For rutetider se ruter.no eller ring 177.
Parkering på Rikshospitalet
På Rikshospitalet er det gode muligheter for å parkere i parkeringshuset (hovedparkeringen) som ligger rundt 250 meters gange fra hovedinngangen – ned mot Esso-stasjonen.
Adkomsttorget
Adkomsttorget foran Rikshospitalet er nå stengt på grunn av byggearbeider.
Les mer om byggearbeidene og midlertidig hovedinngang på Rikshospitalet
Ved eiendomsseksjonen
På nordsiden av Rikshospitalet, ved Eiendomsseksjonen, finnes korttidsparkeringsplasser og en billettautomat.
- EasyPark-kode: 3006.
Foreldreparkering
Rikshospitalet har et begrenset antall parkeringsplasser til disposisjon for foreldre/foresatte eller ledsagere. De kan parkere uten avgift på ansattparkeringen (P1–P3), dersom barnet er under 18 år og er innlagt på sykehuset.
- Vis bekreftelse på foreldreparkering i hovedresepsjonen. Bekreftelsen finner du i innkallingsbrevet.
- Resepsjonen er betjent mellom kl. 07.00–21.00 mandag til fredag og 10.00–20.00 lørdag og søndag.
- Resepsjonen fyller ut elektronisk parkeringstillatelse for perioden (periode a maks. 14 dager) pasienten er innlagt på sykehuset
- Du trenger ikke parkeringstillatelse i frontruten. Ditt registreringsnummer blir elektronisk registrert, og du får en kvittering på sms dersom du legger igjen ditt mobiltelefonnummer.
- Allerede betalt parkering refunderes ikke av sykehuset.
For barn som er til poliklinisk eller dagbehandling, må man selv legge ut for parkering og søke refusjon fra Pasientreiser.
Betalingsmuligheter
Sykehuset tilbyr parkering utendørs på alle behandlingsstedene. Du kan velge om du vil betale med kort, mynt eller EasyPark sin mobiltelefonløsning.
Sykehuset anbefaler at de som skal parkere utendørs benytter seg av etterskuddsvis betaling eller betaling med mobiltelefon. Det er fordi det ikke alltid er like lett å beregne hvor lang tid sykehusbesøket vil ta.
Etterskuddsvis betaling
Ved etterskuddsvis betaling bruker du et betalingskort (for eksempel VISA-kort) og reserverer et beløp på parkeringsautomaten. Dersom du ikke bruker opp hele parkeringstiden, blir det overskytende beløp refundert.
Slik gjør du:
- Trekk betalingskortet i betalingsautomaten.
- Reserver et beløp.
- Tast inn kjøretøyets registreringsnummer. Det er ikke nødvendig med billett i frontruten.
- Når du avslutter besøket, trekker du betalingskortet igjen (det samme som først benyttet) i betalingsautomaten (den samme betalingsautomat som først benyttet) og du blir logget ut.
Fordelen med denne ordningen er at du hverken betaler for mye parkeringsavgift eller risikerer at parkeringstiden løper ut på grunn av forsinkelser.
Parkeringstid kan kjøpes ved automaten eller ved bruk av EasyPark-app (EasyPark tar 15 prosent tillegg for bruk av deres app). EasyPark SMS tjeneste – transaksjonsavgift 3 prosent minimum 2 kr (se beskrivelse på automat).
Priser 2024
- 48 kr per time
- 302 kr per døgn
- 995 kr per uke
- 78 kr per time, bygg 10 på Gaustad, maks. 2 timer
- Rikshospitalet langtid, EasyPark-kode: 3012
- Eiendom ved f-avsnittet, EasyPark-kode: 3006
- Rikshospitalet korttid ved bygg 10 på Gaustad, EasyPark-kode: 3000
Gjelder alle dager og hele døgnet.
Kontakt
Generelle henvendelser:
- parkering@oslo-universitetssykehus.no
- Telefon: 23 07 50 00
Klager
Klage på kontrollsanksjon kan legges inn via ous.parkerings.info eller per brev til
Oslo universitetssykehus HF
Oslo Sykehusservice
Postboks 4956 Nydalen
0424 Oslo
Merk Kontrollsanksjon – Parkering.
Fra 1. januar 2017 håndheves OUS parkeringsområder etter Parkeringsforskriften av 18. mars 2016 nummer 260
Lenke til Parkeringsregisteret hos Statens vegvesen.
Praktisk informasjon
- mandag til fredag kl. 08.00–17.00
- lørdag kl. 10.00–14.00
Kontakt
- Telefon: 23 07 34 09
- Fax: 23 07 34 11
Dette er noen av aktivitetene som foregår på Rikshospitalet:
- Natursti
- Lekeplass
Ungdomsrom:
- Ungdomsrommet ligger i 1.etasje på Barneklinikken (E2.1001).
Fritidsklubb:
- Mandag og onsdag fra kl 17.00 til 19.00 for barn og ungdom i skolealder. Fritidsklubben foregår på ungdomsrommet. Søsken og pårørende er også hjertelig velkommen.
Arrangementer:
- Arrangementer for barn og ungdom. Egne oppslag for aktuelle arrangementer henges opp på alle avdelinger.
Pasientbibliotek:
- Biblioteket ligger i 1. etasje mellom hovedinngangen og Barneklinikken. Her kan man låne bøker, filmer og spillutstyr (spillkonsoller og spill).
- Under personalkantina i B-avsnittet ligger trimrommet.
- Alle de store barnepostene har egne flotte lekerom og førskolelærer som jobber på posten.
- I Barneklinikkens vestibyle er det en lekekrok med klatrevegg og myke puter til å bygge med. Denne kan brukes av alle.
- Musikkstund ved musikkterapeutene OUS: Samspill og lek med instrumenter, tirsdager klokken 11.15–12.00 i 3. etasje, Barneklinikken.
- Musikk i Vaktskiftet ved musikkterapeutene OUS: torsdager fra kl. 14.30 i Vestibylen 1. etasje, Barneklinikken.
- Sykehuset har egne sykehusklovner mandag til torsdag hver uke.
- Klovnene går rundt på huset og er innom faste barneposter. De kan også komme på besøk til deg hvis du vil det. Kanskje er du redd eller gruer deg veldig? Da kan kanskje sykehusklovnene gjøre at du føler deg litt bedre.
- Vil du vite mer om klovnene, kan du be en av oss som jobber her om å ta kontakt med Barneprogrammet ved ragnhild.hals@rikshospitalet.no
Besøk og permisjon
- Unngå besøk fra 08.00–15.30, da utredning og behandling foregår.
- Besøkstider finner du på en tavle på sengeposten. Besøk utenom dette avtales med personalet.
- Permisjoner avklares med behandlingsansvarlig lege.
Deichman OUS Rikshospitalet
Paseintiblioteket på Rikshospitalet er midlertidig stengt pga byggearbeid. Biblioteket åpner igjen i 2024.
Deichman Etat, Oslo kommune har ansvaret for driften av Pasientbiblioteket på Rikshospitalet.
Hvem kan låne?
Pasientbiblioteket kan benyttes av pasienter (også dagpasienter), pårørende og ansatte ved Oslo universitetssykehus (OUS). Vi leverer bøkene på rommet til pasienter som selv ikke kan besøke biblioteket.
Hva kan du låne?
Bøker, lydbøker, tegneserier, tidsskrifter, film (DVD), musikk, CD- og DVD-spillere og spillmaskiner med tilhørende spill. I biblioteket er det også en PC med tilgang til internett, som pasienter og pårørende kan benytte seg av.
Åpningstider
Kontakt
Telefon: 23 07 46 40
Ved Rikshospitalet er det mulig å kjøpe blomster og gaver i kiosken ved hovedinngangen.
Noen sengeposter tillater ikke blomster på rommene. Sjekk med den avdlingen du skal til, om de tillater blomster på rommet.
Dagligvarebutikk nær Rikshospitalet
Det ligger ikke dagligvarebutikker i umiddelbar tilknytning til sykehusområdet.
Nærmeste Kiwi finnes på John Colletts Plass, tre trikkestopp unna Rikshospitalet og Gaustad. Dette er det beste alternativet for besøkende som ikke har bil, eller som ikke ønsker å gå et stykke for å komme til butikken.
Ved Ullevål stadion, i gangavstand fra sykehuset, ligger det flere dagligvarebutikker – blant annet Kiwi og Coop. Her er det gode parkeringsmuligheter.
På Vinderen er det også gode handlemuligheter og cafeer. Elleve minutter gåavstand, eller du kan ta T-banen et stopp fra Gaustad (sju minutter). Forøvrig gode parkeringsmuligheter om du kjører (ut av bomringen).
Inne i Sogn studentby ligger det en Rema1000. Her er det gode parkeringsmuligheter.
Avbestille på helsenorge.no
Hvis du har fått innkallingsbrev fra sykehuset på helsenorge.no, kan du nå sende beskjed direkte til avdelingen hvis du trenger et nytt tidspunkt for timen eller ønsker å avbestille timen din. Foresatte (med foreldreansvar) til barn under 16 år kan gjøre dette på vegne av barna.
Du får denne muligheten når du åpner innkallingsbrevet i din innboks på helsenorge.no, der du har tilgang til en svarknapp. Du kan bruke svarknappen for å gi beskjed om at oppsatt tid ikke passer. Det betyr at du i stedet for å ringe til sykehuset kan gi beskjed digitalt hvis du trenger å endre tidspunkt eller ønsker å avbestille timen din.
Du må si i fra senest 24 timer før for å unngå å måtte betale gebyr for timen som ikke passet.
Tjenesten er tilgjengelig for alle som har samtykket til full tilgang på helsenorge.no og har registrert seg som bruker der.
Ringe for å avbestille
Hvis du mottar innkallingsbrevet på Digipost, e-Boks eller som papirpost må du fortsatt ringe til avdelingen for å endre eller avbestille timen din.
Kontaktopplysninger til avdelingen finner du i brevet eller via våre nettsider i oversikten Avdelinger A-Å
Sikker kanal for kontakt med sykehuset
Du kan se dialogen i ditt personlige helsearkiv på helsenorge.no og i dokumentoversikten i pasientjournal.
Frisørsaleongen på Rikshospitalet er for tiden stengt på grunn av byggearbeider.
Alternativ overnatting
Bestilling kan gjøres direkte til Medirest som drifter hotellene på vegne av sykehuset, booking@medirest.no eller 23 25 24 00
Du får tildelt overnatting basert på ønske og kapasitet på hotellene. Video som viser MediInn-hotellet i Oslo sentrum
Oslo universitetssykehus
Transport til og fra
Pasienthotell
Pasienthotell er et tilbud for pasienter og deres pårørende. Tilbudet er beregnet på pasienter som er selvhjulpne og som er til poliklinisk- og/eller dagbehandling. Tilbudet gjelder ikke for pasienter som er innskrevet ved sykehuset.
Ledsagere til pasienter og andre gjester kan også bo på hotellet, så fremt det er ledig kapasitet.
Det er også mulig å leie møtelokaler.
Kontakt resepsjon og bookingen
- Ring: 23 25 24 00
- Faks: 85 23 34 64
- E-postadresse: gaustad.resepsjon@medirest.no
Pasientreiser
Du kan få dekket din pasientreise når du reiser til eller fra offentlig godkjent behandling.
Trykk her for mer informasjon om dekning av reiseutgifter i forbindelse med pasientreiser.
Du kan ha rett på godtgjørelse for utgifter til mat og overnatting når du har vært på reise til eller fra behandling.
Trykk her for mer informasjon om dekning av hotellopphold via Paisentreiser.
Det er fri, kodeløs internettilgang på sykehuset.
Biblioteket har en PC med internettilgang som er tilgjengelig for pasienter/pårørende
Pasienter bør ha med oppdatert medisinliste ved innleggelse.
Ta med gode sko, behagelige klær, toalettmappe og hjelpemidler
Det frarådes å anvende parfyme på sykehus. Sterke lukter medfører alvorlig ubehag hos mange og allergiske reaksjoner hos noen. Ikke bruk parfyme når du skal på sykehus, hverken som pasient eller besøkende.
Postkasse på Rikshospitalet
Postkasse finnes ved hovedinngangen, bygg B1.
Røyking på Rikshospitalet
Oslo universitetssykehus er et røykfritt sykehus.
Sykehusskolen på Rikshospitalet
Sykehusskolen på Rikshospitalet finner du på Barneklinikken E1.
Sykehusskolen har egne lærere og egne rom på sykehuset. Det kan være godt å komme ut av sykehusavdelingen og tenke på noe av det du vanligvis gjør. Hvis du ikke kan komme til skolerommet, kan du få undervisning på pasientrommet.
Sykehusskolen er annerledes enn skolen din hjemme. Her er det ikke klasser. På Rikshospitalet betyr det at barn og ungdom fra ulike klassetrinn i grunnskolen og videregående skole kan få undervisning i det samme rommet.
På sykehusskolen får du en egen kontaktlærer som har ansvaret for å følge deg opp. Hun/han tar kontakt med skolen din for å finne ut hva de andre jobber med, og hva som kan være gode læringsmål for deg mens du er pasient.
Åpningstider
- Mandag: 09.30–12.30.
- Tirsdag til torsdag: 09.30–12.30 og 13.30–15.30.
- Fredag: 09.30–12.30 og 13.30–15.00.
Skolen holder åpent høst- og vinterferie.
Sykehusvertene er frivillige som bidrar til et imøtekommende og støttende miljø for pasienter, pårørende og besøkende ved Oslo universitetssykehus.
Deres oppgave er å hjelpe og veilede besøkende og bidra til at besøket ved sykehuset blir litt lettere.
- Veiledning og informasjon: Sykehusvertene hjelper besøkende med å finne frem til riktig avdeling, poliklinikk eller hvor de skal. De gir også generell informasjon om sykehusets tjenester og fasiliteter.
- Følgetjeneste: Sykehusvertene kan følge pasienter og besøkende til ønsket destinasjon inne på sykehusområdet, spesielt hvis de har problemer med å finne frem eller har begrenset mobilitet.
- Praktisk hjelp: Sykehusvertene tilbyr hjelp med små praktiske oppgaver, hente rullestoler eller lignende.
Sykehusopphold kan være stressende og overveldende, spesielt for førstegangsbesøkende. Sykehusvertene hjelper til med å skape et trygt og innbydende miljø.
Vil du bli Sykehusvert?
Vi trenger deg som:
- Har ledig kapasitet på dagtid og ønsker å gjøre en frivillig innsats.
- Vil jobbe på Ullevål sykehus, Rikshospitalet, Aker sykehus eller Radiumhospitalet
Fint å vite:
- Sykehusvertene skal være til hjelp for pasienter og pårørende, slik at de finner frem på sykehuset. du skal blant annet ha som oppgave å følge pasienter til riktig avdeling eller poliklinikk.
- Du kan selv avgjøre hvor ofte du vil bidra.
- Dere vil få gratis lunsj og mulighet til å delta på ulike sosiale arrangementer.
Kontaktinformasjon:
Har du sprøsmål eller ønsker å bli sykehusvert, ta kontakt med koordinator for sykehusvertene:
E-post: sykehusvert@ous-hf.no
Telefon: 48 02 77 36.
Tolketjenester ved Oslo universitetssykehus
Sykehuset ordner med kvalifisert tolk til pasienter som ikke snakker norsk. Tolketjenester er gratis for pasienter. Pårørende skal ikke tolke på sykehuset.
Sykehuskirke på Rikshospitalet
Kirken i glassgaten er alltid åpen. Her kan du sitte i stillhet. Du kan også tenne lys,be eller skrive ned det du har på hjertet hvis du vil at vi skal be for deg eller andre.
Kirken er i avdeling C2, rom 1034.
Kapell på Rikshospitalet
Kapellet benyttes til båreandakter, begravelser og syninger av døde. Rommet er tilrettelagt for bruk av alle tros-og livssyn.
Kapellet er i A2, rom 1034.
Tilrettelegging for tro og livssyn
Se hvordan vi kan tilrettelegge for deg og din utøvelse av tro og livssyn.
Vi ber om at pasientene i størst mulig utstrekning ikke tar med seg verdisaker ved planlagt innleggelse.
Mindre verdisaker som lommebok, kontanter, smykker og nøkler kan sykehuset oppbevare i en verdipose i et spesialsikret rom. Verdisakene leveres inn ved innleggelse og utleveres ved utskrivning.
Større ting må oppbevares på post eller overleveres pårørende.
Ta kontakt med posten du skal innlegges for mer informasjon.